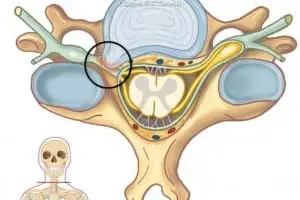
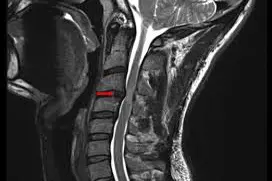
Smertene i armen er som oftest sterkt redusert eller borte like etter operasjonen. Nummenheten og kraftsvikten vil gradvis forsvinne. Nakkesmertene vil ofte bli bedre i løpet av uker eller måneder. Noen opplever at nakkerelatert hodepine reduseres, men nakke– og hodepine er ikke indikasjon for operasjon.
Etter operasjonen
Etter operasjonen vil du være noen timer på overvåkningsavdelingen. Kirurgen ser til deg like etter operasjonen. Det er ikke alltid du vil huske dette på grunn av narkosemidlene, men du vil også få en samtale med kirurgen før du reiser hjem.
Nakken din er stabil etter operasjonen, men du skal unngå store bevegelser i nakken, som å bøye hodet kraftig bakover de første 2 ukene etter operasjonen.
Senere samme dag, eller dagen etter operasjonen, reiser du hjem. De som bor i rimelig nærhet av sykehuset får reise hjem etter 6 timer, andre blir natten over. Overnatting er som oftest på pasienthotellet. De som reiser hjem samme dag, får en telefon fra sykepleier dagen etter for å høre hvordan det går, og for å svare på noen spørsmål. Noen ganger må sykepleieren fortelle om operasjonen på ny, da du ofte har redusert hukommelse de første timene etter narkosen.
Du kan dusje 2 dager etter operasjonen. Husk å skifte bandasje etter dusjing. Såret på halsen blir sydd med sting som ikke skal fjernes. Stripsen bør være på i 10–12 dager.
Hjemme øker du aktiviteten gradvis etter hvert som smertene avtar. Sykemeldingen tilpasses yrket ditt, og varer som oftest mellom 2–6 uker.
Du vil bli kalt inn til poliklinisk oppfølging 6–8 uker etter operasjonen.
Øvelser
For å unngå muskelspenninger bør du gjøre øvelser flere ganger daglig den første tiden etter operasjonen:
- Trekk skuldrene opp mot ørene – senk langsomt.
- Roter skuldrene i sirkel med armene langs siden.
- Trekk skulderbladene sammen – slapp av (5–10 repetisjoner per øvelse).
Du får et skjema med oversikt over øvelsene.
Vanlige plager og komplikasjoner
Suksessrate for operasjon av nakkeprolaps er cirka 80%.
Det er vanlig at du har vondt i halsen noen dager etter operasjonen. Noen får også forbigående smerter i mellomskulderbladene. Alle får med seg resept på smertestillende tabletter.
Vanlige komplikasjoner
Mange kan oppleve forbigående problemer med å svelge de første 4-6 ukene etter operasjonen. Noen får også endret styrke og tone i stemmen. Det er sjelden at dette blir vanlige plager.
Det er også vanlig med nakkesmerte og nummenhet rundt snittet på halsen en stund etter operasjon.
Mange kan oppleve at det siver litt væske fra såret de første dagene etter operasjonen, noe som er helt normalt.
Sjeldne komplikasjoner
Blødninger kan forekomme de første timene etter operasjonen. Dette er grunnen til at du må bli på sykehuset de første 6 timene etter operasjonen. En sjelden gang kan det komme litt blod i såret (i cirka 1 prosent av tilfellene), men veldig sjelden er det behov for ny operasjon.
Andre uvanlige komplikasjoner inkluderer infeksjon, skade på spiserør, skade på stemmebånd, skade på nerve som forsyner høyre pupille, samt nerveskader i nakke og ryggmarg. Slike komplikasjoner oppstår i færre enn 1% av tilfellene.
Forholdsregler de første ukene
Det er viktig å være i aktivitet etter operasjonen. Gå turer, gjerne flere korte turer fordelt utover dagen i stedet for én lang tur.
Dersom du får mer smerter eller ubehag, skal du avbryte aktiviteten og prøve igjen etter noen dager.
Aktiviteter de første 3–6 ukene etter operasjonen
- Unngå store bevegelser i nakken. Dette gjelder særlig å bøye hodet kraftig bakover, da dette kan resultere i at implantatet i nakken presses ut.
- Unngå aktivitet der det er risiko for at du faller.
- Unngå sykling og jogging.
- Unngå fellestrening og styrketrening på treningssentre (de første 6 ukene etter operasjonen).
- Unngå arbeid og løft med armene over hodet. Å vaske eller gre håret og barbere seg går fint.
- Du kan prøve deg på korte 15-minuttersøkter på ergometersykkel cirka 2 uker etter operasjonen.
- Unngå langvarig og stillesittende arbeid ved PC eller skrivebord. Husk å ta pauser innimellom.
- Seksuallivet kan du gjenoppta når du føler deg i form til det.